Questa breve esposizione si propone di spiegare le caratteristiche della terapia implantare e le procedure che l’Odontoiatra metterà in atto nell’eseguire un trattamento con impianti.
LA MANCANZA DI DENTI
La mancanza di uno o più elementi dentali in arcata interessa una grande parte della popolazione, con conseguenti problemi personali e sociali rilevanti. I dati dell’Organizzazione Mondiale della Sanità ci dicono che, nel nostro paese, mancano per carie 1,5 denti per ciascun cittadino fra i 35 e i 44 anni, senza contare i denti del giudizio. Con l’aumentare dell’età l’incidenza della malattia parodontale può favorire l’aumento della perdita dentale rispetto alla sola carie. L’edentulia totale (completa mancanza di denti) interessa il 12,8% dei cittadini oltre i 65 anni.
QUANDO VA CONSIDERATA LA SOSTITUZIONE DI UN DENTE MANCANTE
La mancanza di uno o più denti non richiede necessariamente un trattamento sostitutivo se il paziente non lamenta alcun disagio masticatorio o estetico, ma frequentemente i pazienti richiedono il trattamento protesico per ripristinare la funzione e o l’estetica.
QUALI SONO I MEZZI PER SOSTITUIRE UN DENTE MANCANTE
I metodi per trattare le edentulie comprendono la protesi a ponte cementata, la protesi a ponte adesiva, la protesi rimovibile, l’ortodonzia. A partire dalla metà degli anni ottanta una serie di studi longitudinali ha dimostrato l’affidabilità a lungo termine dell’implantologia per la sostituzione dei denti mancanti con risultati simili alla tradizionale protesi a ponte ma senza danneggiamento per i denti adiacenti.
INDICAZIONI: A CHI È DESTINATA LA TERAPIA IMPLANTARE?
La terapia implantare si è rivelata utile in diverse situazioni cliniche dalla sostituzione di un singolo elemento dentale mancante fino alla totale edentulia.
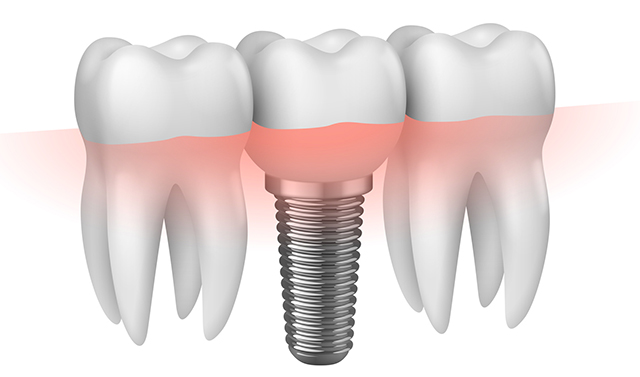
Edentulismo singolo
Quando manca un singolo elemento dentale in arcata, l’impiego dell’implantologia consente di sostituire il dente mancante mantenendo integri i denti adiacenti o evitando di coinvolgere denti di scarsa affidabilità strutturale. (Figg. 1a, 1b, 1c). Inoltre una protesi a ponte aumenta nel tempo il rischio di problemi sui denti coinvolti come devitalizzazione o addirittura estrazione al momento dell’eventuale ritrattamento.
Quando la mancanza di un singolo dente è associata a diastemi (spazi fra i denti naturali) in una zona visibile, la terapia implantare è la prima opzione di trattamento, perché la protesi fissa convenzionale altererebbe decisamente l’aspetto della dentatura.
Se gli elementi adiacenti alla lacuna dentaria non sono sufficientemente affidabili la soluzione implantare diventa la più affidabile.
Infine, quando si ritiene di dover sostituire solo un elemento in casi di edentulismo terminale (ultimo o ultimi denti mancanti) l’impianto permette di evitare i problemi meccanici associati alla protesi a ponte con un elemento in estensione, soprattutto il rischio di frattura del pilastro distale e di decementazione.
Edentulismo intercalare plurimo
Si definisce l’edentulismo intercalare plurimo quando fra 2 denti manca più di un elemento dentale. In tali casi la protesi fissa convenzionale può essere troppo rischiosa soprattutto se il numero dei denti mancanti è elevato, con il rischio di decementazione della protesi o la frattura della protesi o dei pilastri. In tali casi deve essere valutato l’opportunità di una terapia implantare.
Edentulismo distale
L’edentulismo distale è la mancanza degli ultimi denti: in tali casi una protesi convenzionale a ponte non è realizzabile per la mancanza di un pilastro posteriore. In tali casi la terapia implantare può essere una buona alternativa alla protesi mobile.
Edentulismo totale
La totale mancanza di denti comporta grossi problemi estetici, fonetici e masticatori per il paziente. Nei casi di edentulismo totale, la terapia implantare permette di evitare il disagio psicologico associato alla protesi totale, risolvere i problemi di stabilità e ritenzione della protesi mobile e di correggere i problemi di iperreflessia e iperestesia (dolore conseguente alla frizione dei bordi protesici sulla mucosa).
Gli attuali impianti osseointegrati sono stati sperimentati all’inizio proprio su pazienti totalmente edentuli ed hanno dimostrato un’ottima prognosi a lungo termine. In questo senso l’implantologia nel paziente edentulo (con protesi fissa o rimovibile) favorisce la risoluzione anche dei problemi psicologici associati alla presenza di una protesi rimovibile indipendentemente dalla qualità della funzione (Figg. 2a, 2b, 2c, 2d).
CONTROINDICAZIONI: QUALI SONO LE RAGIONI PER NON USARE GLI IMPIANTI
Le controindicazioni assolute impediscono l’attuazione della terapia implantare in ogni caso: per esempio non si può proporre la terapia implantare a soggetti con grave compromissione delle condizioni di salute generale, come un infarto recente o un ipertensione non controllata, o ancora un malattia neoplastica in stato avanzato. Esistono anche controindicazioni assolute determinate da condizioni locali, come le micosi del cavo orale o una parodontite non trattata, che debbono essere risolte prima di prendere in considerazione la possibilità di una terapia implantare.
Le controindicazioni relative consistono in quelle condizioni che rendono la terapia implantare più rischiosa, senza però pericolo per la vita del paziente, oppure peggiorano la prognosi degli impianti, rendendoli meno vantaggiosi.
CONTROINDICAZIONI LEGATE AL PAZIENTE:
a chi non si può proporre o si può proporre con maggior rischio la terapia impiantare.
Le controindicazioni associate al paziente possono essere distinte in:
- fattori di rischio per il paziente stesso
- fattori di rischio per gli impianti
- crescita scheletrica non ancora ultimata
- aspettative non realistiche.
FATTORI DI RISCHIO PER IL PAZIENTE
I fattori di rischio per il paziente sono le condizioni che impongono rischi di patologie o di morte in caso di inserimento di impianti; si identificano in genere con le controindicazioni generiche a qualunque trattamento chirurgico. Si tratta soprattutto di patologie sistemiche o dell’assunzione di farmaci che espongono il paziente a rischio di complicanze gravi o addirittura a rischio della vita a causa di un intervento chirurgico (infarto recente, tireotossicosi, immunosoppressione, trattamenti anticoagulanti ecc.).
Fattori di rischio per l’impianto
I fattori di rischio per l’impianto sono le condizioni che entrano nella catena causale delle patologie che determinano il fallimento degli impianti facendo aumentare la probabilità di insuccesso. I fattori più studiati sono il fumo di sigaretta e il diabete scompensato.
Crescita scheletrica non ultimata
L’osseointegrazione avviene regolarmente anche in soggetti adolescenti, ma l’impianto non segue l’accrescimento osseo ed è quindi soggetto ad un movimento apparente rispetto ai denti naturali vicini. Il risultato è una dislocazione del dente ricostruito su impianti rispetto agli elementi naturali vicini provocando un danno estetico. E’ controindicato inserire impianti prima della pubertà e comunque fino a che la crescita di statura supera il centimetro per anno.
Aspettative non realistiche
Se prima di iniziare il trattamento si rilevano aspettative che non possono essere soddisfatte, il risultato della terapia è destinato ad essere una delusione. Perciò è importante che le aspettative del paziente vengano controllate e se necessario ridimensionate prima di intraprendere il trattamento.
CONTROINDICAZIONI LOCALI:
in quali bocche e in quali sedi gli impianti non possono essere inseriti o possono essere inseriti con maggior rischio di insuccesso.
Controindicazioni locali associate a condizioni del cavo orale
Una igiene orale inadeguata o, ancora peggio, una parodontite non trattata sono le condizioni locali che controindicano più spesso la terapia implantare. La teoria corrente è che i denti naturali possano fungere da serbatoio di microbi patogeni per i tessuti periimplantari.
Le controindicazioni locali, associate a condizioni del cavo orale nel suo insieme, comprendono le patologie delle mucose (come la candidosi, frequente nei portatori di protesi mobili estese) e dei mascellari (come le neoplasie solide) e la radioterapia nel distretto maxillo-facciale. Non esistono ancora dati sufficienti per stabilire con certezza le condizioni in cui la terapia implantare non è a rischio in questo genere di situazioni.
Controindicazioni locali associate alla sede implantare
L’inserimento di un impianto richiede ovviamente spazio sufficiente e un tessuto adeguato a sostenere poi l’impianto. Lo spazio mesiodistale inadeguato impedisce di inserire un impianto in sicurezza: in particolare si rischia di causare danni diretti agli elementi adiacenti durante i procedimenti chirurgici e difficoltà successive alla costruzione di una protesi adeguata e all’igiene, se non rimane almeno 1,5 mm di spazio fra gli impianti o fra impianto e dente a livello della cresta ossea.
La scarsità di volume osseo disponibile costituisce una controindicazione alla terapia implantare quando non è possibile incrementare il volume osseo con tecniche affidabili e accettate dal paziente. Oggi sono disponibili diverse tecniche chirurgiche per la ricostruzione o la rigenerazione dell’osso a fini implantari, ma non sono ancora noti i risultati a lungo termine (almeno 10 anni) delle varie tecniche proposte.
La correlazione tra densità ossea e successo degli impianti non è del tutto chiarita. Comunque le condizioni estreme di eccessiva o scarsa densità ossea costituiscono una potenziale fonte di insuccessi, dunque un fattore di rischio e una controindicazione almeno relativa.
IL PERCORSO DIAGNOSTICO PREIMPLANTARE:
che cosa occorre fare per valutare pazienti e sedi candidati a impianti
Il percorso diagnostico che precede la terapia implantare, si articola, come di consueto, in anamnesi (raccolta delle informazioni circa la salute generale e di tutti i precedenti trattamenti odontoiatrici) ed esame obbiettivo e strumentale.
Esame obbiettivo intraorale
L’ispezione permette di rilevare i segni visivi di infiammazione gengivale e la presenza di tumefazioni che vengono poi confermate con la palpazione. La palpazione nelle sedi implantari è di particolare rilevanza per ottenere informazioni sulla morfologia ossea.
Il sondaggio parodontale degli elementi dentali residui è una manovra di sostanziale importanza al fine di diagnosticare infezioni parodontali attuali o potenziali (tasche profonde anche non sanguinanti hanno un’elevata probabilità di recidiva), che sono incompatibili con la terapia impiantare.
Esami radiografici
Non è ammissibile l’inserimento di impianti senza disporre di almeno un esame radiografico. D’altra parte la richiesta di esami radiografici deve attenersi al principio della minima esposizione ragionevolmente possibile a radiazioni ionizzanti.
L’ortopantomografia è l’esame di base, e può essere sufficiente, insieme con l’esame obbiettivo, per trattare alcuni casi clinici. Sull’ortopantomogramma si può stimare con sufficiente accuratezza la lunghezza degli impianti che possono essere inseriti, mentre non è possibile stimare lo spessore osseo disponibile, che però è facile stimare con la palpazione nella maggior parte dei casi.
La radiografia endorale, può essere sufficiente come unico esame radiografico nei casi di edentulismi poco estesi, limitati a 1 o 2 elementi. È comunque di grande utilità, quando si dispone già di un ortopantomogramma: permette infatti di misurare gli spazi mesiodistali fra le radici a vari livelli, e anche di stimare la quantità di osso disponibile in senso apico-coronale.
La tomografia computerizzata è un esame costoso che espone il paziente ad un maggiore irraggiamento e a costi più elevati e deve essere riservato a quei casi, in cui gli altri esami radiografici non forniscono informazioni sufficienti per eseguire in sicurezza la terapia implantare. I vantaggi della tomografia computerizzata consistono nella tridimensionalità delle immagini e nella possibilità di misurare la densità ossea.
Gli esami di laboratorio preoperatori standard vengono richiesti di regola per i casi estesi. Essi comprendono: VES, glicemia, azotemia, esame standard delle urine, e profilo dell’emostasi (emocromo completo, attività protrombinica, tempo di tromboplastina parziale attivata). Agli esami standard vanno aggiunti esami mirati ad accertare sospetti di patologia sistemica che possono provenire dall’anamnesi. Quando si sospetta una patologia sistemica, agli esami di laboratorio si possono aggiungere anche altri esami strumentali, come per esempio l’elettrocardiogramma per valutare una sospetta aritmia o altre patologie cardiache.
Lo studio dei modelli montati in articolatore permette di valutare i rapporti fra i denti all’interno dell’arcata, i rapporti fra le arcate, l’andamento dei piani occlusali.
Il sondaggio transmucoso, eseguito con una sonda o con uno spessimetro in anestesia locale può fare apprezzare il profilo della cresta ossea.
PROCEDIMENTI OPERATIVI
I protocolli operativi sono quindi finalizzati a garantire che l’impianto appena inserito sia stabile, non contaminato, e circondato da tessuti vitali. La stabilità primaria viene di regola mantenuta evitando il carico protesico sugli impianti per qualche mese, anche se oggi, in particolari circostanze, è ammesso il carico protesico anche sugli impianti appena inseriti, purché questo non determini micromovimenti dell’impianto all’interno dell’osso.
Le fasi dell’intervento sono:
- allestimento di un lembo di accesso mucoperiosteo,
- preparazione delle sedi implantari con strumenti e tecniche idonei ad evitare il surriscaldamento dell’osso e a garantire la successiva stabilità primaria dell’impianto,
inserimento dell’impianto, - riposizionamento del lembo mediante suture stabili, al fine di ottenere una guarigione per prima intenzione.
Il lembo deve essere progettato in modo tale da garantire un accesso visivo e strumentale adeguato senza interferire con strutture anatomiche contigue. Il lembo deve poter essere mantenuto divaricato facilmente durante tutto l’intervento, senza subire trazioni o compressioni eccessive, deve avere una vascolarizzazione sufficiente e deve poter essere fissato nella sua posizione, alla fine dell’intervento, senza tensione.
La preparazione delle sedi implantari richiede l’uso di frese calibrate, in perfetta efficienza, con diametri crescenti, usate a bassa velocità sotto abbondante getto di soluzione fisiologica. Il foro ottenuto deve avere una forma complementare a quella dell’impianto, ma di dimensioni appena inferiori, in modo da garantire la stabilità primaria. La discrepanza dimensionale è tanto più necessaria e accentuata quanto minore è la densità ossea.
L’inserimento dell’impianto deve essere effettuato evitando accuratamente ogni contatto con i tessuti molli circostanti (divaricazione attenta). Per evitare il contatto fra la superficie implantare destinata a interfacciarsi con l’osso e i guanti l’impianto viene portato nella sua sede servendosi di appositi strumenti per il trasferimento, fissati alla parte coronale dell’impianto.
La sutura permettere di richiudere i lembi mantenendo le condizioni di asepsi ed evitando la contaminazione dell’impianto.
L’inserimento dell’impianto deve essere eseguito con procedimenti atti a escludere la contaminazione batterica (contatto con oggetti non sterili, incluse le mucose orali del paziente) e chimica (guanti anche se sterili, tessuti molli, etc.).
Impianto
L’impianto deve essere sterile al momento dell’uso. La sterilità, come le caratteristiche merceologiche dell’impianto, è oggi garantita dalle normative europee, che impongono un marchio di conformità (CEE), il quale però non garantisce l’affidabilità clinica del sistema implantare. Questa deve essere convalidata da studi clinici longitudinali, a medio e, preferibilmente, a lungo termine, pubblicati su riviste controllate da un comitato di lettura e recensite dagli organi internazionali.
L’odontoiatra ha il compito di accertarsi che gli impianti che utilizza rispondano a tali caratteristiche.
Operatore e assistenti
Tutto il personale presente in studio deve indossare mascherina e cuffia. Lo strumentario deve essere sterile e l’operatore deve indossare guanti sterili, come l’assistente. L’impianto e le componenti sono confezionati sterilmente, con doppio involucro per permettere il passaggio dall’assistente non sterile all’assistente con guanti sterili.
La sterilità del vassoio può essere facilmente mantenuta sfruttando lo stesso principio con la tecnica del doppio telo. Il telo esterno permette all’assistente non sterile di prelevare il vassoio impacchettato dall’autoclave. L’assistente svolge poi il telo esterno senza toccarne il lato interno e l’assistente con i guanti sterili preleva il vassoio ancora avvolto nel secondo telo sterile, per poi appoggiarlo sul tavolino e aprirlo in modo da avere il vassoio ancora sterile appoggiato su un telo ancora sterile sul lato del vassoio.
L’operatore e l’assistente lavorano sul paziente utilizzando opportune tecniche a barriera (guanti sterili, impianto sterile, mascherina, strumentario sterile, irrigazione sterile), mentre una seconda assistente serve da collegamento con la zona non sterile, per esempio aprendo le confezioni contenenti materiali sterili in modo che il materiale non venga contaminato e che l’altra assistente non debba toccare l’esterno della confezione.
Campo operatorio
L’antisepsi del campo operatorio, ottenuta con sciacqui e applicazioni mediante tampone di soluzioni antimicrobiche, di regola a base di clorexidina, deve essere mantenuta con l’uso di tecniche a barriera: particolarmente indicati sono i teli sterili intorno al cavo orale. Deve essere disponibile l’attrezzatura per un’irrigazione sterile del campo operatorio durante l’intervento.
Paziente
Ogni infezione del cavo orale deve essere riconosciuta ed eliminata prima della terapia implantare. In particolare, deve essere eliminata l’infezione parodontale. La preparazione del paziente è finalizzata soprattutto a ridurre la carica batterica durante l’intervento.
Sono pertanto raccomandabili: una igiene orale professionale preoperatoria, una accurata antisepsi intra e periorale al momento dell’intervento e la somministrazione di antibiotico in unica dose prima dell’intervento.
L’antisepsi del campo operatorio si effettua almeno facendo tenere in bocca al paziente una soluzione a base di clorexidina allo 0.2% per due minuti. La stessa soluzione, oppure altre soluzioni antisettiche, possono essere poi portate con un tampone direttamente sulla sede implantare e successivamente sul resto delle mucose orali e sulle arcate dentarie e poi sulla cute periorale.
Lo schema di profilassi antibiotica più raccomandato consiste nella somministrazione di 2 grammi di amoxicillina prima dell’intervento, eventualmente associata ad acido clavulanico. Analgesici ed ansiolitici possono essere indicati per ridurre il dolore postoperatorio e l’ansia durante l’intervento.
